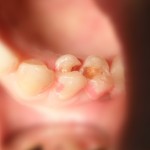
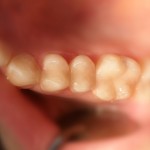
Подразделяется на неоперативное и оперативно-восстановительное. Неоперативному лечению подлежит начальный кариес. Развившиеся стадии кариеса требуют оперативно-восстановительного лечения.
- Лечение кариеса (До)
- Лечение кариеса (После)
Неоперативное лечение начального кариеса складывается из удаления мягкого зубного налета и реминерализации пораженной эмали. Для удаления с пораженной поверхности эмали мягкого зубного налета ее протирают ватным тампоном, пропитанным 3% раствором перекиси водорода, а при необходимости обрабатывают измельченной пемзой либо зубным порошком.
Реминерализация эмали достигается аппликацией фторидов в виде растворов, паст, гелей, лаков. Фторид натрия используется также в сочетании с растворами солей кальция. Делают от 5 до 15 аппликаций. Использование при этом электрофореза позволяет сократить число процедур.
Используются также аппликации и электрофорез растворами глицерофосфата кальция, глюконата кальция, ремодента, фосфатсодержащих зубных паст. Показано применение внутрь фосфорнокальциевых препаратов, реминерализующей терапии (см. Профилактика стоматологических заболеваний).
Оперативно-восстановительное лечение кариеса складывается из инструментальной обработки эмали, дентина, образующих дно и стенки кариозной полости, и ее последующего заполнения пломбой или вкладкой (см. Вкладки). Неизменным условием вмешательств на твердых тканях зубов является их безболезненность.
Обезболивание вмешательств на твердых тканях зубов. Для достижения безболезненной оперативной обработки твердых тканей зубов наряду с известными правилами их щадящей инструментальной обработки (прерывистая обработка, высокие обороты, использование острых боров, хорошо центрированных наконечников) существуют различные методы собственно обезболивания. Безболезненность вмешательств на зубах достигается также психотерапевтическими средствами.
Болезненность или безболезненность обработки зубов бором во многом зависит от состояния зуба и локализации полости. Известно, что передние зубы более чувствительны к боли, чем жевательные. Особенно чувствительны к обработке область эмалево-дентинного соединения и участки близ шейки зуба. Вмешательства, не связанные с иссечением непораженных твердых тканей, как правило, выполняются безболезненно. Когда же проводят расширение полости и особенно ее формирование для восстановления вкладками, обезболивание необходимо.
Наиболее распространенный вид обезболивания при кариесе — аппликационная анестезия. Она достигается путем использования анестетических веществ — дикаина, тримекаина и др. Эти препараты, как и их растворы, вводят в кариозную полость на ватном тампоне на 3-5 мин. Используют и приборы для электрообезболивания.
Для обезболивания зубов проводят инъекционную анестезию. Надежное обезболивание достигается проводниковой анестезией 4% раствором артикаина с адреналином, 3% раствором мепивакаина, 2% раствором лидокаина. К общей анестезии при лечении кариеса прибегают в исключительных случаях.
Важное значение имеет психопрофилактика боли и премедикация. Для преодоления чувства страха, чрезмерной возбудимости применяют фармакологические средства — транквилизаторы, анальгетики, седативные вещества.
Оперативная обработка кариозной полости складывается из четырех этапов: расширения полости, иссечения нежизнеспособных твердых тканей (некрэктомия), формирования полости и обработки ее краев.
Для расширения кариозной полости нависающие края эмали удаляют турбинным наконечником с алмазными шаровидными или цилиндрическими борами с водяным охлаждением. Нависающие края удаляют до того уровня, где к эмали подлежит непораженный кариесом дентин. В полостях III и IV класса (по Блэку) эмаль губной поверхности при возможности сохраняют. При этом все же максимально удаляют пигментированный дентин, который может просвечивать через эмаль.
Для ослабления повреждающего действия оперативной обработки твердых тканей зуба на пульпу обработка бором должна быть прерывистой, необходимо использовать острые боры и скоростные бормашины с охлаждением. При некрэктомии пораженный дентин должен быть полностью удален со дна стенок и кариозной полости. При остром глубоком кариесе, когда имеется опасность перфорации полости зуба, на дне полости допустимо оставить небольшие участки измененного дентина.
Формирование полости преследует цель придать ей форму и размеры, обеспечивающие удержание пломбы, сохранение жизнеспособности и функциональных свойств зубных тканей, прилегающих к полости. Непременным условием является щадящее отношение к пульпе, исключающее ее обнажение, механическую или термическую травму. Для этого при формировании полости I класса дно полости делают неровным, образуя уступ между участками, где выступает дистальный и медиальный рог пульпы. В связи с этим кариозную полость II класса, как и V, не следует углублять для лучшей фиксации пломбы.
Биологически и механически наиболее целесообразна полость прямоугольной формы с отвесными стенками и дном, сходящимися под прямым углом. Для лучшей фиксации пломбы при формировании полостей II и IV класса целесообразно формировать дополнительные площадки. В полостях III и IV класса с помощью шаровидных и колесовидных боров делают углубления в виде точек, борозд, пазов.
При небольших кариозных полостях, особенно в премолярах, фиссуры могут быть иссечены в пределах пораженного участка. Это же касается полостей при атипичной локализации кариеса.
Перед пломбированием края эмали сошлифовывают карборундовыми головками, алмазными борами. Обязательно удаляют выступающие края эмали. При пломбировании амальгамой края эмали скашивают под углом 45°C помощью фиссурного бора или карборундовой (алмазной) головки цилиндрической формы. Перед пломбированием композитными материалами желательно создать по возможности большую поверхность контакта эмали с пломбировочным материалом, поэтому эмаль может быть скошена под еще большим углом.
Пломбирование кариозных полостей. Пломбированию полостей предшествуют антисептическая обработка и высушивание. Для антисептической обработки дна и стенок полости после ее оперативной обработки рекомендуется использовать паркан (гипохлорит натрия), но могут быть использованы гвоздичное масло, тимол, йод, мирамистин, хлоргексидин, этакридина лактат и др.
Для высушивания полости используют сжатый воздух из стоматологического пистолета, желательно если он подогревает и подаёт теплый воздух.
Собственно пломбирование начинают с наложения изолирующей прокладки, которая необходима при использовании большинства известных пломбировочных материалов. В качестве изолирующей прокладки рекомендуется применять светоотверждаемые компомеры. Прокладка изолирует дентин и пульпу от токсичных веществ, содержащихся в некоторых пломбировочных материалах, является теплоизолятором при применении металлических пломб, позволяет повысить прилипаемость малоадгезивных пломбировочных материалов, улучшить их фиксацию на дне и стенках полости.
Изолирующая прокладка должна покрывать дно и стенки, не доходя на 1/3 до краев. Поверхность прокладки делают неровной с углублениями и ступеньками. При наложении больших пломб из амальгамы желательно прокладку делать относительно толстой (2-3 мм).
Для пломбирования полостей II, III и IV класса используют матрицы с матрицадержателем, металлические и целлулоидные пластинки. При использовании матрицы применяют также клинышки и ватный фитилек. При пломбировании полостей IV класса весьма ответственным этапом является формирование угла коронки, который желательно закруглить и выключить из окклюзии. Для этого предпочтительно использовать композитные материалы. С целью восполнения дефекта при таких полостях во многих случаях целесообразно применять вкладки.
Важна окончательная обработка пломбы, которую производят после ее окончательного затвердения. Это означает, что пломбы из композитных материалов, компомеров, ормокеров, керамеров и цементов полируются непосредственно после их наложения, а пломбы из амальгамы — на 2-й день после пломбирования.
При острых формах кариеса оперативно-восстановительное лечение сочетают с патогенетическими воздействиями местного и общего характера.
Местные патогенетические воздействия на эмаль сводятся к ее реминерализации (см. Профилактика стоматологических заболеваний) и призваны предупредить как возникновение новых очагов кариеса в пораженном зубе, так и развитие вторичного (рецидивного) кариеса, а также предотвратить осложнения со стороны пульпы.
Патогенетическое воздействие, направленное на рекальцификацию размягченного дентина и стимуляцию дентиногенеза, достигается наложением медикаментозных паст на дно кариозной полости. Это совершенно необходимо при остром глубоком кариесе, при котором дно полости состоит из тонкого слоя дентина, местами деминерализованного, а в пульпе, как известно, имеют место морфологические признаки воспаления, слой одонтобластов представлен небольшим числом рядов клеток. При этом применяются пасты на основе гидроокиси кальция (кальмецон) либо пасты из окиси цинка с эвгенолом.
При острейшем течении кариеса зубов как неоперативное, так и оперативно-восстановительное лечение сочетают с общей патогенетической терапией, в частности, основанной на использовании медикаментозных средств, обладающих иммуномодулирующим действием. Для этого используют препараты группы стимуляторов ЦНС (женьшень, золотой корень, элеутерококк), соли нуклеиновых кислот (нуклеинат натрия), пуриновые и пиримидиновые производные (пентоксил, метилурацил, оротат калия, рибоксин).